- Diagnostik
- Einteilung der Parodontitis
- Behandlungskonzept der Parodontose
- Das kostet eine Parodontosebehandlung, das zahlt die Kasse
- Parodontose-Zahnarzt
- Schmerzen bei und nach Parodontosebehandlung
- Ursachen
- Zahnersatz
- Parodontose-Forum
neue Beiträge Forum
Wussten Sie schon, dass...

Machen Sie den
Parodontose-Schnelltest.
Die Fragen in unserem Parodontose-Selbsttest sind so gewählt, dass Sie sie entweder direkt oder mit Hilfe eines Spiegels leicht beantworten können. So können Sie sich schnell über Ihr persönliches Parodontitis-Risiko informieren. Zur 1. Frage.
Am Häufigsten gelesen
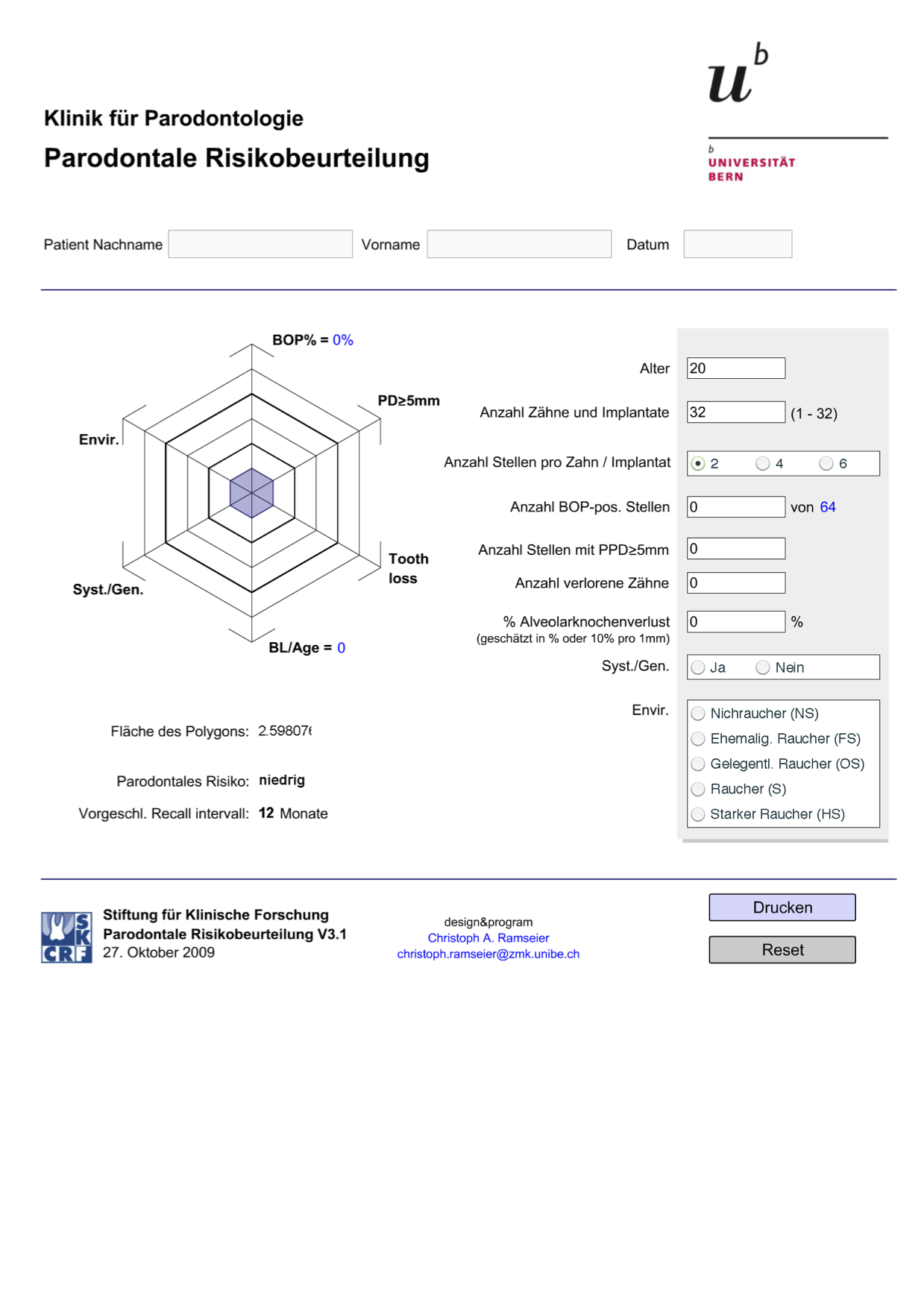
Risikoprofil für Prognose und Verlaufskontrolle
Wie kann man die Prognose bei einem Parodontitis-Patienten voraussagen? Das wäre ja nötig um den individuellen Bedarf an Behandlung und Nachsorge einzuschätzen. Welche Faktoren sind dabei relevant, positiv oder besonders ernstzunehmen? Eine genaue Befunderhebung/Diagnostik liefert dafür die Daten. Über
- Anamnese (Krankengeschichte),
- Ursachen und Parodontitisrisiko und
- klinische, röntgenologische und bakteriologische Befunde,
ist eine individuelle Konstellation für jeden Patienten erhebbar, die für die Behandlung und die Nachsorge relevant und für die Erfolgsaussichten (Prognose) aussagekräftig sind.
Risikoanalyse: Verlauf dokumentiert, Prognose abschätzbar
Das Parodontose-Risikoprofil kann auch im Anschluss an die eigentliche Parodontitistherapie (Scaling und Rootplanning und ggf. offene Therapie) erstellt werden. Es hilft zur Einschätzung der Langzeitprognose und zur Festlegung, welches Nachsorge-Intervall für den Patienten sinnvoll ist. Diese Risikoeinstufung wird bei jedem Nachsorgetermin aktualisiert und die Maßnahmen ggf. angepasst.
1. Bluten auf Sondieren (BOP)
Die Risikoeinstufung kann sich mit den Befunden und Gewohnheiten (Entzündungsaktivität Pflegezustand, Rauchgewohnheiten) ändern:
- BOP gilt als sicheres Zeichen für eine Entzündung des Zahnfleisches und ist damit auch ein Indikator für die Effektivität der Mundhygiene, denn eine Entzündung bildet sich nur, wenn Plaque zu lange auf der Zahnoberfläche haftet.
- je höher der Anteil an BOP-positiven Zähnen, desto größer das Risiko für weiteren Attachmentverlust.
2. Sondierungstiefen ab 5mm
- Mit zunehmender Taschentiefe erhöht sich das Risiko, dass es wieder zu einer vermehrten pathologischen Plaqueansammlung und damit zu einem Attachmentverlust kommt.
- Je mehr Zahnfleischtaschen 5mm oder tiefer sind, desto höher das Risiko.
3. Anzahl der verloren gegangenen Zähne
- je mehr Zähne durch Parodontitis verloren gegangen sind, desto höher ist das Risiko für einen weiteren Attachmentverlust (Weisheitszähne werden nicht mitgezählt).
4. Knochenabbau/Attachmentverlust in Bezug aufs Alter
- Der Knochenabbau wird in Prozent zur Wurzellänge bestimmt und
- in Abhängigkeit vom Alter beurteilt, daraus wird ein Index gebildet. Ein Knochenabbau von z.B. 4mm weist nämlich bei einem 35jährigen Patienten auf ein höheres Risiko hin, als derselbe Knochenabbau bei einem 65-Jährigen.
- Der Index errechnet sich aus der Stelle der stärksten Zerstörung (Knochenverlust), der durch das Alter des Patienten dividiert wird.
5. Zigarettenkonsum
- Rauchen ist einer der stärksten Risikofaktoren!
- 30 Zigaretten pro Tag erhöhen das Risiko um das 6fache.
- nach 2 Jahren ohne Rauchen liegt es immer noch bei Faktor 3.
- erst nach 5 rauchfreien Jahren ist das Risiko ähnlich niedrig wie bei Nichtrauchern.
6. Systemische und genetische Faktoren
- Bei diesem Punkt werden allgemeine Erkrankungen und die genetische Disposition (IL-1) berücksichtigt, aus der sich ein höheres Risiko ergibt. Ein IL-1-Test sollte aber nur dann gemacht werden, wenn er entscheidend für die Risikoeinstufung ist (s.u.).
Nachsorge in Abhängigkeit des individuellen Risikoprofils
Weisen mindestens 2 der o.g. 6 Punkte ein hohes Risiko auf, wird der Patient insgesamt für ein hohes Risiko eingestuft, d.h. empfohlenes Nachsorge-Intervall von 3-4 Monaten (mit professionellen Zahnreinigungen). Wird man also schon als hohes Risiko ohne den IL-1-Test, eingestuft, ist der IL-1-Test überflüssig, da sowieso schon ein enges Nachsorge-Intervall besteht und das Testergebnis keinen Einfluss mehr auf die Risikoeinstufung hätte.
Bei nur einem Punkt mit hohem Risiko, entsteht ein mittleren Risiko für den Patienten und damit ein Nachsorge-Intervall von 6 Monaten, ein IL-1-Test ist dann sinnvoll.
Bei einem niedrigen Risiko reicht es zwar, wenn der Patient 1x im Jahr zur Nachsorge kommt; grundsätzlich ist aber 2x im Jahr Recall empfehlenswert, selbst bei niedrigem Risiko.
Zusammenfassung:
Eine regelmäßige professionelle Nachsorge ist das A und O für einen langfristigen Erfolg der Parodontitisbehandlung. Da durch die vielseitigen Ursachen, die bei einer Parodontitisentstehung mitspielen, das Risiko für ein Wiederauftreten der Parodontose nach erfolgreicher Therapie sehr unterschiedlich ist, wird individuell an die Risikosituation angepasst ein Nachsorge-Intervall gewählt.
Quellen:
Parodontale Risikobeurteilung, Lang N P, Tonetti M S: Periodontal risk assessment (PRA) for patients in supportive periodontal therapy (SPT). Oral Health Prev Dent 1: 7-16 (2003).
P. Eickholz, Individuelles Parodontitisrisiko und Bestimmung der UPT-Intervalle, Parodontologie 2007, 18(3):239-245
Bildnachweis: Perio-Tools der Uni Bern.